La tuberculosis (TB) es una grave enfermedad infecciosa causada por Mycobacterium tuberculosis. Las cepas de M. tuberculosis se han hecho cada vez mas resistentes a drogas, especialmente a los dos medicamentos antituberculosos de primera línea, isoniazida y rifampicina. En el 2015, fueron reportados unos 480.000 casos de TB multirresistente (TB-MDR) a nivel mundial, pasando a requerir tratamiento especial, el cual es más costoso y presenta mayores efectos secundarios. La situación se agrava por el incremento en el número de casos de TB extremadamente resistentes (TB-XDR), causada por bacilos resistentes a todos los medicamentos antituberculosos. El diagnóstico rápido y la identificación de las cepas TB-MDR y TB-XDR, permite la aplicación oportuna del tratamiento, por lo que es esencial para el éxito de las estrategias de control de la TB a nivel mundial. Es indispensable el desarrollo de herramientas de mayor sensibilidad y rapidez para la detección de M. tuberculosis y su resistencia a las drogas. En particular las pruebas de amplificación de los ácidos nucleicos presentan una buena especificidad, simplicidad técnica y rapidez en la obtención de resultados, por lo que han sido certificadas por la OMS. Estas son las pruebas de Xpert MTB/RIF y Genotype MTBDR/plus. Sin embargo su alto costo limita su implementación en ciertos ambientes, por lo que nuevas tecnologías están siendo evaluadas. El objetivo de éste trabajo es realizar una revisión bibliográfica de la problemática de la TB-MDR y TB-XDR, y comparar las ventajas y desventajas de las técnicas rápidas para su diagnóstico.
Palabras clave: Tuberculosis; Mycobacterium tuberculosis; TB; Resistencia; Diagnóstico; TB-MDR/TB-XDR; Xpert MTB/RIF; Genotype MTBDRplus; MODS.
Tuberculosis (TB) is a serious infectious disease caused by Mycobacterium tuberculosis. The strains of M. tuberculosis have become increasingly resistant to drugs, especially the two first-line anti-tuberculosis drugs, isoniazid and rifampicin. In 2015, some 480,000 cases of multidrug-resistant TB (MDR-TB) were reported worldwide, requiring special treatment which is more expensive and has more side effects. The situation is aggravated by the increase in the number of extremely resistant TB cases (XDR-TB), caused by bacilli resistant to all antituberculosis drugs. Rapid diagnosis and identification of TB-MDR and TB-XDR strains allows the timely implementation of treatment, making it essential for the success of TB control strategies worldwide. It is essential to develop tools of greater sensitivity and speed for the detection of M. tuberculosis and its resistance to drugs. In particular, nucleic acid amplification tests have good specificity, technical simplicity and rapid results, and have therefore been certified by the WHO. These are the Xpert MTB/RIF and Genotype MTBDR /plus test. However, its high cost limits its implementation in certain environments, so new technologies are being evaluated. The aim of this work is to carry out a literature review of the problem of MDR-TB and XDR-TB, and to compare the advantages and disadvantages of the rapid techniques for its diagnosis.
Key words: Tuberculosis; Mycobacterium tuberculosis; TB; Resistance; Diagnosis; TB-MDR/TB-XDR; Xpert MTB/ RIF; Genotype MTBDRplus; MODS.
La tuberculosis (TB) es una enfermedad pulmonar causada por la infección con el bacilo Mycobacterium tuberculosis (MTB) y representa un grave problema de salud pública a nivel mundial. Cada año se producen 1,5 millones de muertes relacionadas con esta enfermedad, considerada una de las 10 principales causas de mortalidad en el mundo. Se estima que una tercera parte de la población mundial está infectada por MTB en estado latente, que aún no han enfermado ni pueden transmitir la infección, pero que podrían convertirse en pacientes con TB activa (Rondón, L., 2010). El MTB también puede infectar otros órganos causando la llamada TB extrapulmonar. La TB extrapulmonar supone el 10-20% del total de TB que padecen los enfermos inmunocompetentes, aunque ésta frecuencia de presentación se incrementa notablemente en las personas portadoras de algún grado de inmunodeficiencia, llegando a representar un 60% de los casos en pacientes con síndrome de inmunodeficiencia adquirida (SIDA) (Fanlo y col., 2007).
La TB asociada a la infección por el virus de inmunodeficiencia humana (VIH) y la TB multirresistente TB-MDR representan una importante amenaza para el desarrollo y la seguridad sanitaria mundial. Las personas con VIH tienen entre 20 y 30 veces más probabilidades de desarrollar TB activa que las VIH negativas. La combinación de la infección por el VIH con la TB es letal ya que una acelera la evolución de la otra. En el año 2015, fallecieron unos 0,4 millones de personas por TB asociada al VIH. En el caso de Latinoamérica, en 2014 en Perú, las autoridades sanitarias notificaron un total de 30.008 casos de TB. De estos, 91% corresponden a casos nuevos y 9% representan recaídas (Fanlo y col., 2007).
Debido a los esfuerzos de los programas de control de la TB a nivel mundial, la incidencia de la TB ha disminuido en un 1,5% anual desde 2000. Se estima que entre 2000 y 2015 las mejoras de los servicios de diagnóstico y tratamiento, permitieron salvar la vida de 49 millones de personas. Sin embargo, el surgimiento de cepas resistentes al tratamiento representa una constante amenaza a los programas de control de la TB. En el 2015, fueron reportados unos 480.000 casos de TB-MDR a nivel mundial. Estas graves infecciones son causadas por cepas que no responden al tratamiento con isoniazida y rifampicina, los dos medicamentos antituberculosos de primera línea.x Los expertos calculan que alrededor de 100.000 casos desarrollaron resistencia a la rifampicina en el 2015, pasando a requerir de tratamiento contra la forma multirresistente de la enfermedad, el cual es más costoso y presenta mayores efectos secundarios. La situación se agrava con el incremento en el número de casos de TB extremadamente resistentes (TB-XDR), causada por bacilos resistentes a todos los medicamentos antituberculosos en uso actualmente, y cuyos pacientes carecen de opciones de tratamiento. En el 2015, cerca del 9,5% de los casos clasificados como TB-MDR presentaban tuberculosis TB-XDR.
El diagnóstico de la TB-MDR y la TB-XDR así como el de la TB asociada al VIH, puede ser complejo y costoso, particularmente en los niños. Los métodos de diagnóstico tradicional como la observación microscópica, también llamada baciloscopía (BK), y el uso de medios de cultivo para el aislamiento y la caracterización bioquímica de infecciones por MTB, requieren de largos períodos de tiempo y suelen tener baja sensibilidad y reproducibilidad. En el caso de la BK, se sabe que esta técnica solo detecta la mitad de los casos de TB, y además es incapaz de determinar si hay farmacorresistencia. Esto contribuye al retraso o ineficiencia en la activación de programas epidemiológicos para bloquear la cadena de transmisión de MTB. Por ello se requiere la implementación de técnicas más rápidas y sensibles para la detección e identificación de MTB en muestras clínicas y la detección de cepas patógenas capaces de causar TB-MDR y TB-XDR.
En base a esta problemática, se establece como objetivo realizar una revisión bibliográfica referente a la resistencia del MTB, la importancia epidemiológica y las dificultades en el diagnóstico, evaluando las alternativas rápidas de diagnóstico desarrolladas por laboratorios de referencia y reportadas por los organismos de salud competentes como la Organización Mundial de la Salud.
La TB es una infección causada por organismos del complejo tuberculosis dentro del cual se encuentran el Mycobacterium tuberculosis, Mycobacterium africanum y Mycobacterium bovis, de crecimiento lento que se caracterizan por poseer una pared celular más gruesa que la de muchas otras bacterias, hidrofóbica, cerosa y rica en ácidos micólicos/micolatos. Las micobacterias son clasificadas taxonómicamente dentro del orden Actinomycetales, pertenecientes a la familia Mycobacteriaceae y al género Mycobacterium. Las especies del género Mycobacterium son bacilos aeróbicos, inmóviles, no esporulados, rectos o ligeramente curvos, cuyo genoma posee un alto contenido de guanina y citosina. Su principal característica es su compleja pared celular, constituida por ácidos grasos y ácidos micólicos unidos entre sí por enlaces covalentes (Araujo y col., 2008), que conforman una estructura rígida, resistente, hidrofóbica e impermeable a los agentes antimicrobianos. que explica su característica resistencia a la decoloración por alcohol ácido al 3% en la tinción Ziehl-Neelsen o BK, por lo que se les conoce como Bacilos Acido Alcohol Resistentes o BAR (Rondón, L., 2010). Además, esta pared celular contribuye a su resistencia a daños oxidativos producto de la acción de células fagocíticas.
El sistema de clasificación usado en micobacterias es la clasificación de Runyon, la cual agrupa a las especies en función a la velocidad de crecimiento y presencia de pigmentación. Las especies patógenas del género Mycobacterium, M. leprae y M. tuberculosis exhiben un crecimiento lento con un tiempo generacional de 18-26 horas y forman colonias visibles en medio de cultivo sólido luego de 15-28 días de incubación (Salazar, 2010; Cortes, 2009). Dentro del género Mycobacterium se incluyen más de cien especies entre las que destaca el complejo tuberculosis, el complejo Mycobacterium avium, la lepra y otras especies denominadas “no tuberculosas”. El complejo tuberculosis incluye las especies MTB, M. bovis (incluido el bacilo de Calmette-Guerin o BCG) M. africanum y M. microti. Las micobacterias pertenecientes al complejo tuberculosis son los agentes etiológicos de la TB pulmonar, una enfermedad infecciosa crónica que afecta principalmente al sistema respiratorio. Pero estas especies también pueden afectar a otras partes del organismo, como los nódulos linfáticos, huesos, articulaciones y riñones, en cuyo caso se clasifica clínicamente como TB extrapulmonar.
La TB pulmonar se transmite por via aérea a través de las pequeñas gotas que expulsan los pacientes infectados al expectorar. Se estima que la dosis infectiva se halla entre 5 y 200 bacilos. Algunos bacilos quedan retenidos en las vías respiratorias superiores y son barridos por las microvellosidades (cilios) de las células de la mucosa, mientras que otros invaden los alvéolos pulmonares donde son fagocitados por los macrófagos. Allí se multiplican y originan un proceso inflamatorio. Parte de los macrófagos pueden alcanzar las vías linfáticas y diseminar por vía hematógena, hacia el resto del organismo (WHO, 2008).
Una vez que se produce la infección del macrófago y dependiendo de las condiciones inmunológicas del paciente, se pueden presentar las siguientes situaciones:
La TB es un proceso infeccioso dinámico desde la fase infectiva hasta el desarrollo de la enfermedad, los pacientes son caracterizados por simplicidad según si presentan la infección latente por TB (LTBI) o TB activa. Los pacientes pueden revertir o avanzar en su condición clínica dependiendo de los cambios en la inmunidad del hospedador y la comorbilidad. La exposición a MTB puede desencadenar una respuesta del sistema inmunológico innato o adaptativo (linfocitos T) eliminando el patógeno. En aquellos casos en los cuales el patógeno no es eliminado por el sistema inmune, el mismo puede ser “contenido”, lo cual significa que el bacilo puede sobrevivir en una fase de latencia (LTBI) que puede extenderse por muchos años. Además pueden aparecer pacientes con TB subclínica, que no manifiestan síntomas pero las muestras aisladas y cultivadas resultan positivas (a pesar que suelen ser reportados como cultivo negativo por su baja carga bacilar). Los pacientes con TB activa manifiestan la sintomatología característica y pueden contagiar a otras personas, siendo mas sencillo su diagnóstico (Pai y col, 2016).
El tratamiento farmacológico varía dependiendo de la localización y actividad de la infección. Los bacilos presentes en las cavidades pulmonares se multiplican de forma activa en un ambiente aeróbico y los bacilos presentes en el interior de los macrófagos se multiplican en un ambiente microaerofílico que induce al estado de latencia. En los tejidos, la penetración de los fármacos es fácil y el efecto de los antimicrobianos sobre poblaciones con crecimiento activo es relativamente rápido. Pero en el caso de los bacilos que se encuentran en cavidades pulmonares, pus o material caseoso o en el interior de los macrófagos, la actividad de los fármacos se ve reducida por la difícil penetración o el bajo pH del microambiente. Si además tomamos en consideración la resistencia natural de las micobacterias debido a la impermeabilidad de su pared celular y su lenta tasa de replicación, el régimen de tratamiento de la TB suele ser largo y se realiza con antibióticos específicos de actividad antituberculosa (Rondón, L., 2010). La tabla 1 describe los tipos de fármacos antituberculosis (Ticona y col., 2008).
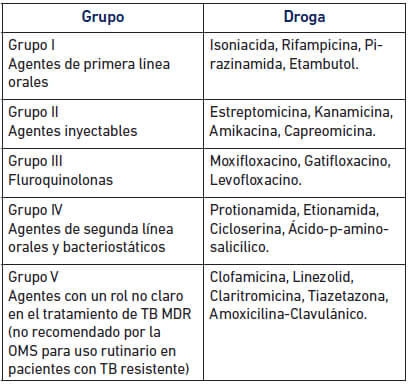
El tratamiento de la TB inicial se lleva a cabo mediante protocolos terapéuticos controlados y se considera efectivo cuando cura a más del 95% de los pacientes y ocasiona menos del 5% de intolerancias graves que obliguen a la modificación del tratamiento. El mejor esquema terapéutico es aquel prescrito para 6 meses de duración: 2 meses con rifampicina, isoniacida, pirazinamida y etambutol, seguidos de 4 meses con rifampicina e isoniacida. En el caso de que el aislado resulte sensible a estos fármacos se podrá retirar el etambutol. Los niños suelen tener una buena tolerancia a los fármacos y el tratamiento debe ser igual al aplicado en adultos ajustando la dosis al peso (Rondón, L., 2010).
Si bien los antibióticos llevan décadas aplicándose con éxito como terapia anti TB, conforme han avanzado los estudios epidemiológicos, y dado el número creciente de casos de resistencia a fármacos, los investigadores intentan buscar tratamientos más efectivos para combatir la TB.
En años recientes se han definido los siguientes conceptos para clasificar la resistencia de una cepa determinada:
Se define la TB multidrogoresistente (TB-MDR) como aquella infección que es resistente a los dos fármacos de primera línea utilizados de tratamiento de TB pulmonar (isoniazida y rifampicina). Mientras que la TB altamente resistente a los fármacos (TB-XDR) es definida por la OMS como una MDR-TB con una resistencia adicional a cualquier fluoroquinolona y a al menos uno de los tres fármacos inyectables de segunda línea usados en el tratamiento (capreomicina, kanamicina o amikacina).
Desde el punto de vista epidemiológico, en todos los países estudiados se ha comprobado la existencia de cepas del bacilo que presentan resistencia al menos un medicamento antituberculoso. La farmacorresistencia surge debido a una mala utilización de los medicamentos antituberculosos, ya sea a través de su prescripción incorrecta o por la mala calidad de los mismos o, mas frecuentemente por la interrupción prematura del tratamiento. Si bien en algún momento se pensó que las mutaciones involucradas en la resistencia podían disminuir la patogenicidad de las bacterias, dicha hipótesis fue refutada por la ocurrencia de transmisión primaria de TB-MDR durante los años noventa como la epidemia intrahospitalaria en New York (Frieden y col., 1993) y por el reporte de la trasmisión y letalidad de cepas de TB-XDR en poblaciones inmunocomprometidas por el VIH en Sudáfrica (Gandhi y col., 2006).
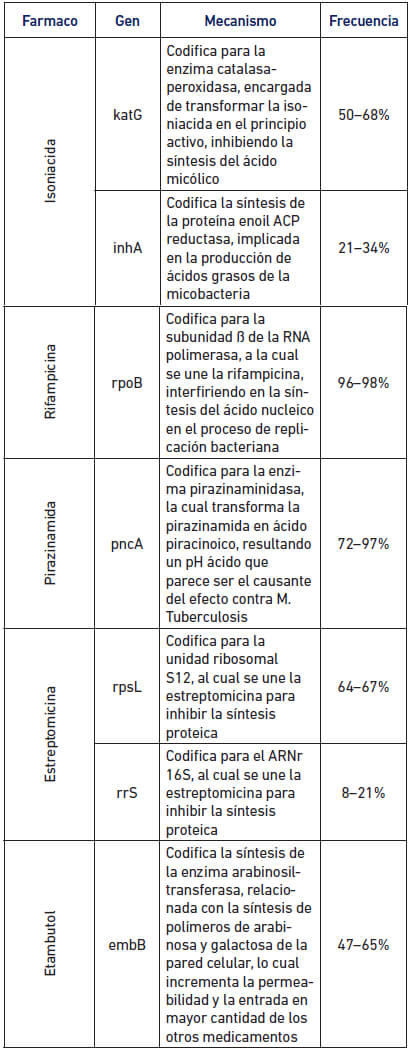
Los mecanismos de resistencia a antimicrobianos en MTB tienen su origen en mutaciones cromosómicas aleatorias (Tabla 2) y pueden ser de varios tipos (Ticona y col., 2008):
La resistencia primaria o natural que se puede presentar en cepas aisladas de pacientes que nunca han recibido tratamiento antituberculoso (cepas silvestres que no han estado en contacto con fármacos).
La resistencia secundaria o resistencia adquirida, resultante de la supervivencia de cepas mutantes resistentes, luego de una quimioterapia incorrecta, bien sea por la aplicación de un esquema terapéutico inicial erróneo o por incumplimiento del tratamiento (Seung y col., 2004 citado por Rondon, L., 2010).
La resistencia transmitida/amplificada o la transmisión de cepas resistentes a personas susceptibles produciendo nuevos casos de TB resistente. La transmisión de cepas resistentes depende del grado de patogenicidad del bacilo, si bien puede reducir su potencial reproductivo puede también inducir a mutaciones que restablezcan su capacidad de virulencia (Gillespie, S. H., 2002).
El tratamiento alternativo de los casos de TB-MDR puede prolongarse hasta dos años, suponiendo una carga adicional para los pacientes y los sistemas sanitarios. Aquellos casos diagnosticados como TB-MDR deben ser tratados con atención de alta calidad, según lo establecen las Normas Internacionales de Atención de la Tuberculosis (WHO, 2008). En el año 2011 se publicó una actualización de la Guía para el manejo de la TB-MDR, cuya primera edición se efectuó el año 2006. La nueva guía se basa en el trabajo de expertos de la 62a Asamblea Mundial de la Salud (WHA) del año 2009. En el tratamiento de los pacientes con TB-MDR debe usarse una fluoroquinolona de última generación. Así mismo, se recomienda el uso de la etionamida (o protionamida), y de cuatro drogas antituberculosas de segunda línea para aumentar la eficacia de los esquemas (incluyendo un agente inyectable), así como la pirazinamida que debería ser incluida en la fase intensiva.
Algunos estudios recientes, han generado expectativas en cuanto a nuevos tratamientos para los casos de TB-XDR, que sean más simples y seguros y que permitan controlar la enfermedad. Una de estas alternativas denominada Nix-TB incluye tres antibióticos que no se han combinado antes para tratar la TB: bedaquiline, pretomanida y linezolida. La pretomanida está diseñada para la TB pero aún en fase experimental, la linezolida se usa principalmente para infecciones de la piel y la neumonía. Dicho tratamiento fue ensayado en 34 pacientes con TB-XDR de Sudáfrica. Luego de 6 meses no se logró aislar el bacilo a partir de las muestras cultivadas de esputo, según informó Francesca Conradie durante la Conferencia sobre Retrovirus e Infecciones Oportunistas en Washington en 2017. Las autoridades reguladoras siguen discutiendo para evaluar la aprobación del tratamiento Nix-TB.
La aparición y diseminación de cepas resistentes de MTB representa un riesgo potencial para el control mundial de la TB. La aplicación temprana de un tratamiento eficaz para la TB-MDR y TB-XDR sólo es posible cuando la detección de la resistencia se realiza rápidamente. Los métodos bacteriológicos tradicionales se basan en el aislamiento e identificación de cepas de MTB en medios de cultivo y en casos de riesgo de TB-MDR, las pruebas de sensibilidad a fármacos tales como el método de las proporciones. Este método es considerado el “gold standard” ya que permite detectar una baja carga micobacteriana. Sin embargo, debido al lento crecimiento del bacilo, éstas técnicas requieren una gran cantidad de tiempo para realizar los procedimientos secuenciales establecidos y obtener los resultados. Durante ese tiempo, el tratamiento aplicado al paciente podría resultar inapropiado, contribuyendo a que aquellas cepas resistentes puedan proliferar, induciendo asi la amplificación de la resitencia (WHO, 2016).
El diagnóstico de la TB-MDR y TB-XDR así como el de la TB asociada al VIH, puede ser complejo y costoso. Por eso desde el inicio de los años 90 los expertos han diseñado nuevas técnicas para el diagnóstico de resistencia a fármacos antituberculosos avalados por WHO, que proporcionan resultados rápidos comparados con los métodos antes mencionados. Dichas técnicas incluyen los medios de cultivo líquidos, sistemas automatizados (BACTEC 460, MGIT 960 y VersaTREK), la prueba de susceptibilidad a drogas por observación microscópica (MODS, del inglés, Mycroscopic Observation Drug Susceptibility) desarrollada en Perú, métodos basados en la amplificación de de los ácidos nucleicos (NAATs, del inglés, Nucleic Acid Amplifications Tests), hibridización de ADN y detección de mutaciones (Terán y col.,2015)
Los métodos moleculares basados en la amplificación del ácidos nucleicos mediante la Reacción en Cadena de la Polimerasa (PCR) resultan más rápidos (24-48 h comparados con el tiempo de detección por métodos convencionales de 1 a 2 meses), y específicos para el diagnóstico de TB-MDR y han sido recomendados desde el año 2008 por la OMS. Estos ensayos consisten en la amplificación de secuencias génicas específicas que incluyen mutaciones asociadas a resistencia, a partir de muestras positivas o cultivos de MTB seguidas de una prueba de hibridización para detectar si la secuencia amplificada contiene la mutación relacionada con la resistencia. La técnica consiste en el marcaje de los amplicones o productos de la PCR e hibridización con sondas de oligonucleótidos inmovilizados en tiras de nitrocelulosa. La mutación es detectada por ausencia de unión entre el amplicón y la sonda (baja complementariedad de pares de nucleótidos) (Terán y col., 2015). Entre las pruebas moleculares automatizadas incluyen el ensayo Xpert MTB/RIF (Cepheid, Sunnyvale, CA, United States) y el ensayo de sondas de línea (LPAs, INNO- LiPA1-Rif.TB assay, Innogenetics Ghent, Belgium) como es el caso de Genotype MTBDRplus (Hain Lifescience, Nehren, Germany), WHO, 2016.
El uso de la prueba rápida Xpert MTB/RIF® se ha extendido considerablemente desde 2010, cuando la OMS recomendó su empleo por primera vez. La prueba detecta de forma simultánea la TB y la resistencia a la rifampicina, que constituye el fármaco más importante contra esta enfermedad. Este método permite obtener un diagnóstico en el termino de dos horas y está recomendado por la OMS como prueba de diagnóstico inicial en todas las personas con signos y síntomas de la TB. Más de 100 países han empezado a utilizarlo y se han adquirido a nivel mundial un total de 6,2 millones de cartuchos en el 2015.
Varios hallazgos evidencian la efectividad de la prueba Xpert MTB/RIF. Vallejo y col., 2015, usaron la técnica molecular para detectar MTB en muestras respiratorias y líquido cefalorraquídeo. De los 17 enfermos, cuyas muestras resultaron negativas por BK, pero positivas por cultivo, 15 fueron detectados por Xpert MTB/RIF. De los 351 pacientes con cultivos negativos de las muestras respiratorias, 17 resultaron positivas por Xpert MTB/RIF. Las muestras no respiratorias de 10 pacientes con cultivos positivos, fueron detectadas todas por Xpert MTB/RIF mostrando una alta sensibilidad.
La técnica Xpert MTB/RIF también ha sido usada para para determinar TB en muestras pulmonares de pacientes co-infectados con VIH. En tal sentido, Bansal y col., 2016 analizaron 604 muestras de pacientes VIH positivo, de los cuales 85 fueron identificadas como positivas con Xpert MTB/RIF, resultando sensibles para rifampicina y 6 muestras fueron identificadas como resistentes a rifampicina. Los resultados fueron obtenidos en menos de 2 horas. Los autores resaltan la importancia de estas técnicas rápidas para el diagnóstico temprano en pacientes infectados con bacilos TB drogo-resistentes, disminuyendo asi la diseminación de la enfermedad.
La técnica también ha mostrado utilidad en el diagnóstico de muestras de TB extrapulmonar. Rufai y col., 2017 evaluaron la efectividad de Xpert MTB/ RIF para detectar TB en muestras de fluidos ascítico en pacientes con TB abdominal. Del total de 67 muestras, 17 con cultivos positivos fueron detectados positivos por Xpert MTB/RIF y resultaron sensibles para rifampicina. En los niños es particularmente difícil diagnosticar esta enfermedad y la prueba Xpert MTB/RIF es por ahora el único método generalmente disponible para el diagnóstico de la TB pediátrica.
Otra prueba molecular de interés es la prueba rápida Genotype MTBDRplus (Hain Lifescience, Nehren, Germany), la cual detecta MTB y sus resistencia a rifampicina e isoniacida a partir de muestras de esputo de pacientes con BK positiva, obteniendo resultados en 3 a 5 días. El uso de esta técnica fue aprobada por la OMS para el diagnóstico de TB-MDR, validada e implementada en Perú por el Laboratorio de Referencia Nacional de Micobacterias (LRNM) en el año 2010. Además fue incluida en la Norma Técnica Nacional de TB en Perú en el año 2013 como un procedimiento de tamizaje para la detección de TB-MDR, permitiendo cubrir cada vez más la demanda del diagnóstico de TB-MDR del 5 al 60% en 2011 y 2015; respectivamente (Guerra, Z.M., 2016).
El trabajo realizado por Ascensios y col., 2012 evidencia la efectividad de la técnica Genotype MTBDRplus. En este estudio se evaluaron 95 cultivos y 100 muestras de esputos con perfiles de resistencia previamente determinados por el método de proporciones agar en placa (APP). La prueba molecular a partir de cultivos mostró una sensibilidad de 100%; 97,5% y 96,9% para RIF, INH y multidrogorresistente (MDR) respectivamente; mientras que para esputo la sensibilidad fue de 95,7%; 96,8% y 95,2% para RIF, INH y MDR respectivamente. Los autores concluyeron que Genotype MTBDRplus es una herramienta útil para la detección rápida de la resistencia simultanea a INH y RIF (MDR) en un máximo de 72 h a partir de esputo o de cultivo. Así mismo, los autores señalaron que la prueba molecular tiene elevada concordancia frente al método de referencia, además de una gran rapidez (48 h desde la llegada de la muestra al laboratorio) para la detección la resistencia a INH, RIF y a ambas drogas simultáneamente (TB-MDR) a partir de una muestra de esputo BK positiva. Angulo y col., 2014 evaluaron la técnica de Genotype MTBDRplus en el diagnóstico de TB y de la resistencia a la rifampicina en muestras extrapulmonares (Líquido cefalorraquídeo) con una sensibilidad del 73,2% y especificidad del 100%. Trabajos más recientes fueron llevados a cabo por Llerena y Medina, 2017 quienes mediante la técnica Genotype MTBDRplus detectaron varias mutaciones en el gen rpoβ de MTB, las cuales confieren resistencia a rifampicina e isoniacida. De los 689 resultados positivos, el 84,3% fueron bacilos sensibles, 8,4% bacilos resistentes y 7,2% bacilos multirresistentes
Sin embargo, una limitación de los métodos moleculares es la disponibilidad de laboratorios con infraestructura adecuada y personal entrenado para su realización. Se necesita una alta inversión para establecer estas pruebas en un laboratorio aunque el beneficio que se da a la población es valioso. Es por ellos que en Perú se ha desarrollado una prueba fenotípica rápida que diagnostica en 7 días TB en muestras de esputo y simultáneamente detecta la susceptibilidad a rifampicina e isoniacida. La técnica llamada Susceptibilidad a Fármacos mediante Observación Microscópica (Microscopic Observation Drug Susceptibility o MODS) y se emplea para diagnóstico a partir de un cultivo directo de muestras de esputo de pacientes con TB pulmonar que aun no hayan iniciado tratamiento antituberculosis, pacientes nunca tratados, recaidas o abandonos recuperados con frotis positivo o negativo (numero exacto de bacilos acido alcohol resistente, +, ++ o +++ (Solis y col., 2011). Sus mayores ventajas son la simplicidad de la tecnica, la gran sensibilidad del medio y el crecimiento caracteristico de MTB, la evaluacion de la susceptibilidad frente a drogas en un corto tiempo y el bajo costo de los reactivos. Un ejemplo de su efectividad es evidenciado con el trabajo de Moore y col. (citado por Ticona y col., 2008), los cuales evaluaron el rendimiento de la técnica MODS para detectar la susceptibilidad de MTB a INH y RMP en muestras de esputo en establecimientos de salud de Lima-Perú. En 334 muestras de esputo con cultivo positivo, la técnica mostró una sensibilidad y especificidad para INH de 84,6% y 99,6 %; respectivamente. Con respecto a la droga rifampicina, la sensibilidad y especificidad fue del 100%.
La estrategia Alto a la Tuberculosis de la OMS, adoptada por la Asamblea Mundial de la Salud en mayo de 2014 ofrece a los países un modelo para poner fin a la epidemia de TB, reduciendo la mortalidad y la incidencia de esta enfermedad y eliminando los costos catastróficos conexos. Este instrumento incluye una serie de metas de impacto a nivel mundial que prevén reducir las muertes por TB en un 90% y los nuevos casos en un 80% entre 2015 y 2030 y evitar los costos debidos a esta enfermedad. Por tal motivo, la OMS desempeña 6 funciones esenciales en la lucha contra la TB (Ticona y col.,2008).
El diagnóstico rápido y la identificación de las cepas TB-MDR y TB-XDR, así como el tratamiento oportuno de los pacientes con estas formas de TB son claves para el control de la enfermedad. Por lo tanto, el desarrollo e implementación de nuevas herramientas para la detección de MTB y su resistencia a las drogas, son requisitos indispensables para la lucha contra la TB a nivel mundial.
Las pruebas de amplificación de los ácidos nucleicos disponibles y certificadas por la OMS para el diagnóstico de TB y su susceptibilidad a rifampicina son la prueba de Xpert MTB/RIF y Genotype MTBDR/ plus ambas por su especificidad, simplicidad técnica y rapidez en la obtención de resultados. Sin embargo, el diagnóstico continúa representando un reto para los sistemas de salud debido a la poca disponibilidad de recursos para el desarrollo de nuevas técnicas y capacitación de personal en países subdesarrollados.